Dialog społeczny, Dostępność świadczeń, Finansowanie, Jakość i bezpieczeństwo, Kardiologia, Ład organizacyjny, Ocena skutków regulacji, Okulistyka, Onkologia, Opinie, Reformy, Reumatologia, Wartość publiczna, Zdrowie publiczne
Strategiczny zawrót głowy
Wysoka temperatura nie tylko na termometrach, ale także w ochronie zdrowia. Ostatnie miesiące to czas konsultacji strategii wyznaczających priorytety w ochronie zdrowia w Polsce oraz unijnych dokumentów, które mają zapewnić finansowanie celów strategicznych. Na próżno szukać w nich jednak konkretów, spójności i logiki.
Ministerialni urzędnicy niewątpliwie wykonali tytaniczną pracę opracowując strategiczne założenia na kolejne lata. Setki stron dokumentów skierowanych w ostatnim czasie do konsultacji przyprawiają o ból głowy nawet ekspertów, o tzw. zwykłym Kowalskim nie wspominając. W strategiach opracowanych przez poszczególne resorty trudno rozeznać się nawet specjalistom. Jedno jest pewne – w każdej z nich pojawia się aspekt opieki zdrowotnej. Brakuje jednak jednego, spójnego dokumentu, który spajałby zapisy poszczególnych strategii w całość i który jasno określałby cele strategiczne z obszaru ochrony zdrowia. Po wczytaniu się w poszczególne dokumenty pojawiają się wątpliwości czy zapanują nad nimi ci, którzy mają wcielać je w życie.
Do analizy wybraliśmy jeden z aspektów – priorytetowe dziedziny medycyny. To przecież ich wybór jest kluczowy dla pozyskania finansowania chociażby z unijnych funduszy. Tymczasem w ministerialnych strategiach albo ich brak, albo wydają się nie wyczerpywać potrzeb starzejącego się społeczeństwa – dodatkowo nie pokrywają się z dokumentami, które mają zagwarantować finasowanie z funduszy UE.
W jakich zatem dokumentach strategicznych pojawia się aspekt ochrony zdrowia i w jakim zakresie?
„Strategia na rzecz Osób z Niepełnosprawnościami 2021–2030”. Została opublikowana w Dzienniku Ustaw 25 lutego 2021 r. W strategii dużo mówi się o poprawie dostępności i jakości świadczeń zdrowotnych dla osób z niepełnosprawnościami, w szczególności do koordynowanej opieki zdrowotnej, z uwzględnieniem opieki neonatologicznej lub pediatrycznej, o dzieci z niepełnosprawnościami lub zagrożone trwałymi ograniczeniami sprawności, a także o konieczności poprawy dostępności do opieki ginekologiczno – położniczej dla kobiet niepełnosprawnych. W strategii czytamy m.in., że „Podejmowane będą działania profilaktyczne polegające na wykonywaniu badań przesiewowych noworodków, w pierwszych dobach ich życia, w celu wykrycia choroby wrodzonej i rozpoczęcia odpowiedniego leczenia przed pojawieniem się objawów klinicznych choroby. Równocześnie przewiduje się prowadzenie działań profilaktycznych przez zastosowanie diagnostyki i wewnątrzmacicznej terapii płodu, która stwarza nowy system opieki nad ciężarną i płodem, tak aby oznaką prawidłowego leczenia było zabranie do domu zdrowego dziecka – home taken baby”.
Strategia zakłada także rozwój profilaktyki w zakresie wczesnego rozpoznawania i leczenia, ukierunkowanego na przeciwdziałanie schorzeniom będącym najczęstszą przyczyną dezaktywizacji zawodowej z powodu stanu zdrowia, tj.: choroby układu krążenia, choroby nowotworowe, problemy zdrowia psychicznego i zaburzenia zachowania, choroby układu kostno-stawowego i mięśniowego, choroby układu oddechowego. Rekomendacje dotyczące wdrożenia modelu kompleksowej rehabilitacji mają zostać opracowane po 2022 r.
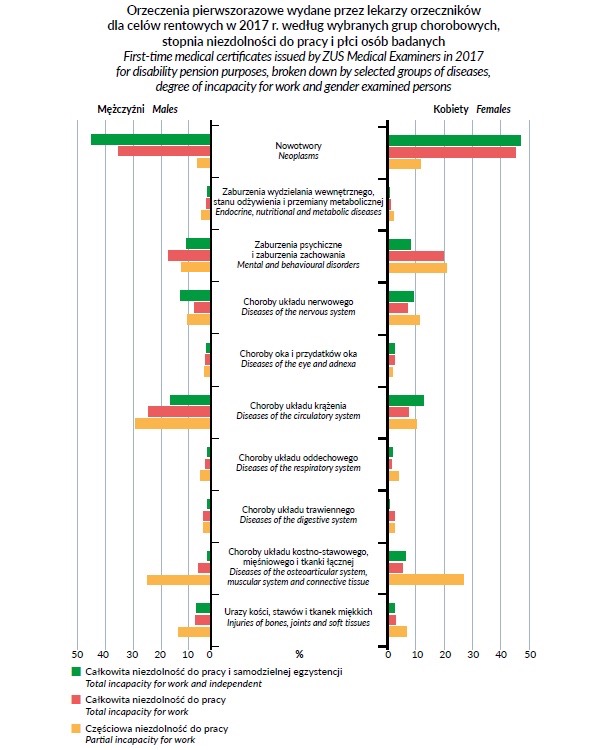
Tymczasem z „Rocznika statystycznego ubezpieczeń społecznych 2015-2017” Zakładu Ubezpieczeń Społecznych wynika, że wśród przyczyn orzeczeń pierwszorazowych wydanych przez lekarzy orzeczników dla celów rentowych w 2017 r. osobom całkowicie niezdolnym do pracy i samodzielnej egzystencji oprócz nowotworów, chorób układu krążenia i zaburzeń psychicznych wysokie miejsce zajmują choroby oka i przydatków oka. Mimo to, w „Strategii na rzecz Osób z Niepełnosprawnościami 2021–2030” nie znajdziemy okulistyki jako jednej z dziedzin uznawanych za priorytetowe.
Ryc. 1. Orzeczenia pierwszorazowe wydane prze lekarzy orzeczników dla celów rentowych w 2017 r. wegług wybranych grup chorobowych, stopnia niezdolności do pracy o płci osób badanych (Strategia na rzecz Osób z Niepełnosprawnościami 2021–2030, ZUS)
Z kolei z raportu „Codzienność z reumatoidalnym zapaleniem stawów” wynika, że co trzeci chory na reumatoidalne zapalenie stawów musi rezygnować z pracy. Tymczasem reumatologia także nie została uznana w strategii za priorytet. Możemy się tylko domyślać, że mieści się z kategorii – „choroby układu kostno-stawowego i mięśniowego”.
„Projekt krajowej strategii rozwoju i deinstytucjonalizacji usług w Polsce do 2040 roku – obszar dzieci, młodzież, rodzina”. To kolejny dokument, tym razem opracowany przez organizacje pozarządowe na zaproszenie Ministerstwa Rodziny, Pracy i Polityki Społecznej. W grudniu 2020 r. został przekazany Marlenie Maląg – Minister Rodziny i Polityki Społecznej, a także innym ministerstwom, których polityka jest kluczowa dla powodzenia procesu deinstytucjonalizacji usług dla dzieci i młodzieży, w tym do Ministerstwa Zdrowia oraz Ministerstwa Edukacji i Nauki. Działania w obszarze zdrowia proponowane w dokumencie to wsparcie dla osób z problemami zdrowia psychicznego oraz szczególne formy geriatrycznej opieki zdrowotnej w środowisku.
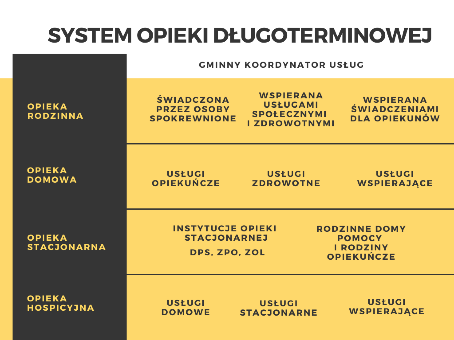
Dokument opracowany niejako pod patronatem Pawła Wdówika, Pełnomocnika Rządu do Spraw Osób Niepełnosprawnych, odszedł w zapomnienie. Minister Rodziny i Polityki Społecznej Marlena Maląg skierowała bowiem do konsultacji „Strategię rozwoju usług społecznych” (konsultacje trwają do 16 lipca 2021 r.). W dokumencie proponuje się deinstytytucjonalizację usług społecznych skierowanych do osób starszych, z niepełnosprawnościami i przewlekle chorych, czyli przeniesienie ciężaru realizacji usług na poziom usług świadczonych w miejscu zamieszkania. Ma to dotyczyć zarówno usług społecznych, jak i zdrowotnych. „Usługi skierowane do tej grupy osób skoncentrowane będą na środowisku zamieszkania, a zakres działalności instytucji opieki całodobowej zostanie ograniczony do niezbędnego minimum i występuje tylko i wyłącznie wtedy, gdy jest konieczna i jest wyborem dokonanym przez odbiorcę usług, bez żadnej determinanty w postaci braku alternatywnych form opieki” – czytamy w strategii.
Ryc. 2. System opieki długoterminowej (Strategia Rozwoju Usług Społecznych, MRPS)
Jeśli chodzi o usługi społeczne na rzecz osób z zaburzeniami psychicznymi, proponowane działania to m.in. koordynacja systemu realizacji usług społecznych z usługami zdrowotnymi poprzez rozwój działalności centrów zdrowia psychicznego, czy rozwój usług opiekuńczych specjalistycznych.
W konsultacjach jest także obecnie „Strategia Demograficzna 2040”, nastawiona z kolei na „rozwój kompleksowej profilaktyki i leczenia osób w wieku przedrozrodczym i rozrodczym w zakresie wpływającym na zdolność do poczęcia i urodzenia dziecka przez matkę w sposób nie wpływający negatywnie na jej zdrowie psycho-fizyczne, a także rozwój kompleksowej profilaktyki i leczenia dzieci w wieku prenatalnym i w okresie niemowlęcym. Szczególnym obszarem zainteresowania powinna być profilaktyka i leczenie osób w młodym wieku”. W strategii mówi się także o konieczności zmniejszenia skali porodów poprzez cesarskie cięcia czy wsparciu rodziców w przypadkach szczególnych – w tym poronienia, powikłań, urodzenia dziecka chorego. Kolejny cel to rozwój diagnostyki i terapii prenatalnej oraz psychologii prenatalnej, w tym zwiększenie trafności diagnostyki chorób dziecka w wieku prenatalnym, a także upowszechnienie wysokospecjalistycznej opieki medycznej nad parami niepłodnymi, w tym powołanie modelowego centrum leczenia niepłodności.
Omówione wyżej strategie skupiają się przede wszystkim na opiece nad seniorami, osobami niepełnosprawnymi, opiece ginekologiczno – położniczej i neoneatologii.
Wydawać by się mogło, że zapisy poszczególnych, ministerialnych strategii powinna spajać „strategia na strategiami” – skierowany pod koniec czerwca do konsultacji publicznych dokument „Zdrowa przyszłość. Ramy strategiczne rozwoju systemu ochrony zdrowia na lata 2021-2027, z perspektywą do 2030 r.”, który jest kontynuacją „Policy Paper dla ochrony zdrowia na lata 2014-2020”. Jest wymagany przez Komisję Europejską jako warunek wydatkowania środków europejskich.
Na tronie 202 dokumentu czytamy, że „Wychodząc naprzeciw potrzebom wynikającym z obecnej sytuacji epidemiologiczno-demograficznej, działania realizowane w ramach przedmiotowego narzędzia powinny służyć przede wszystkim wsparciu infrastrukturalnemu podmiotów leczniczych oraz współpracujących z nimi komórek organizacyjnych/ funkcjonalnych udzielających świadczeń z zakresu:
- chorób onkologicznych;
- chorób układu krążenia (w tym chorób naczyń mózgowych);
- chorób psychicznych i zaburzeń zachowania;
- chorób zakaźnych
- chorób układu oddechowego;
- anestezjologii i intensywnej terapii;
- pediatrii i szeroko pojętego leczenia dzieci;
- ginekologii i położnictwa;
- geriatrii;
- opieki długoterminowej, paliatywnej, hospicyjnej;
- rehabilitacji leczniczej;
- ambulatoryjnej opieki specjalistycznej.
Zgodnie z zapisami Policy Paper na lata 2014-2020 przedsięwzięcia infrastrukturalne były realizowane w projektach z zakresu 5 głównych grup chorób:
- układu krążenia;
- nowotworowe;
- zaburzenia psychiczne i zaburzenia zachowania;
- układu kostno-stawowego i mięśniowego;
- układu oddechowego oraz problemów zdrowotnych specyficznych dla danych obszarów, w szczególności w zakresie ginekologii, położnictwa, neonatologii, pediatrii, geriatrii, opieki długoterminowej, opieki paliatywnej i hospicyjnej.
W tym samym dokumencie czytamy, że do 2030 roku przewiduje się wsparcie podmiotów leczniczych udzielających świadczeń zdrowotnych, w szczególności w zakresie: ginekologii, położnictwa, neonatologii, pediatrii, geriatrii, opieki długoterminowej oraz opieki paliatywnej i hospicyjnej.
Patrząc na wymienione w dokumencie dziedziny medycyny, które będą traktowane priorytetowo oraz na omówione wyżej strategie przygotowane przez poszczególne ministerstwa ponownie nasuwa się pytanie: co się stało z okulistyką, profilaktyką zdrowotną, czy reumatologią. Choroby wzroku związane ze starzeniem się społeczeństwa, takie jak chociażby zaćma, będą coraz bardziej powszechne, a nieleczone prowadzą do niepełnosprawności. Podobnie jak choroby reumatyczne, które często wykluczają chorych z życia zawodowego. Nie ma o nich jednak mowy ani w strategiach dotyczących osób starszych czy niepełnosprawnych, ani w strategii Ministerstwa Zdrowia „Zdrowa Przyszłość”.
Dodatkowo, po macoszemu traktowana jest podstawowa opieka zdrowotna. W strategii „Zdrowa Przyszłość czytamy o „wzmocnienie roli podstawowej opieki zdrowotnej i ambulatoryjnej opieki specjalistycznej poprzez wdrażanie kompleksowych rozwiązań i skoordynowanie działań w obu zakresach”. Ale co to dokładnie znaczy?
O priorytetach w ochronie zdrowia mówi także Rozporządzenie Ministra Zdrowia z dnia 30 czerwca 2020 r. w sprawie określenia priorytetowych dziedzin medycyny. Według rozporządzenia priorytetowymi dziedzinami medycyny są: anestezjologia i intensywna terapia; chirurgia dziecięca; chirurgia ogólna; chirurgia onkologiczna; choroby wewnętrzne; choroby zakaźne; geriatria; hematologia; kardiologia dziecięca; medycyna paliatywna; medycyna ratunkowa; medycyna rodzinna; neonatologia; neurologia dziecięca; onkologia i hematologia dziecięca; onkologia kliniczna; patomorfologia; pediatria; psychiatria; psychiatria dzieci i młodzieży; radioterapia onkologiczna; stomatologia dziecięca. Tylko część z nich znalazła się w ministerialnych strategiach i dokumencie „Zdrowia Przyszłość”.
Aby strategie mogły zostać zrealizowane, potrzebne są fundusze. Ostatnie miesiące to intensywne konsultacje unijnych dokumentów, które mają zapewnić finansowanie także celów strategicznych wyznaczonych przez rządzących w obszarze ochrony zdrowia. Część konsultacji już się zakończyła.
Jeden z kluczowych dokumentów przygotowanych przez Ministerstwo Funduszy i Polityki Regionalnej jest Program Fundusze Europejskie na Infrastrukturę, Klimat, Środowisko 2021-2027 (FEnIKS), który stanowi kontynuację dwóch wcześniejszych programów Infrastruktura i Środowisko 2007-2013 oraz 2014-2020. Uwagi do Programu można zgłaszać do 18 lipca br., a jego budżet to ponad 25 mld euro. Na zdrowie w programie zarezerwowano 700 mln euro, czyli około 3 mld zł. Z dokumentu dowiadujemy się, że w ramach programu FEnIKS unijne wsparcie będzie skierowane głównie do „wybranych podmiotów leczniczych, w szczególności udzielających świadczeń zdrowotnych w zakresie ambulatoryjnej opieki zdrowotnej, opieki szpitalnej, podmiotów leczniczych wyspecjalizowanych w zakresie onkologii, podmiotów udzielających świadczeń w zakresie opieki psychiatrycznej, w szczególności dla dzieci i młodzieży oraz systemu ratownictwa medycznego, oraz pacjentów korzystających z infrastruktury ww. podmiotów”.
Celem programu jest także „zapewnianie równego dostępu do opieki zdrowotnej i wspieranie odporności systemów opieki zdrowotnej, w tym podstawowej opieki zdrowotnej, oraz wspieranie przechodzenia od opieki instytucjonalnej do opieki rodzinnej i środowiskowej. Kolejnym ważnym elementem zmian w systemie ochrony zdrowia są zmiany podejmowane w dwóch kluczowych obszarach – podstawowej opieki zdrowotnej (POZ) ze szczególnym naciskiem na rozwój profilaktyki oraz ambulatoryjnej opieki specjalistycznej (AOS). Ponadto, interwencje realizowane w ramach systemu ochrony zdrowia skupiają się na wzmocnieniu działań na rzecz przekierowania większej liczby świadczeń zdrowotnych z poziomu leczenia szpitalnego na niższe poziomy – w szczególności ambulatoryjnej opieki specjalistycznej, w tym świadczeń i zabiegów wykonywanych w ramach tzw. „jednego dnia”.
W dokumencie nie wymienia się natomiast żadnej z priorytetowych dziedzin medycyny ujętej w rozporządzeniu ministra zdrowia ani wymienionej w strategii „Zdrowa Przyszłość”. Dużo tu ogólników, a mało konkretów.
Środki na zdrowie zarezerwowano także w Programie Fundusze Europejskie dla Rozwoju Społecznego 2021-2027 (FERS). To następca Programu Wiedza Edukacja Rozwój (POWER) z budżetem ponad 4 mld euro. Konsultacje dokumentu zakończyły się 9 lipca.
Z dokumentu dowiadujemy się, że w ramach środków unijnych wspierane będą działania profilaktyczne skierowane głównie do grup największego ryzyka, skupiające się na przeciwdziałaniu chorobom cywilizacyjnym będącym najczęstszym powodem dezaktywizacji zawodowej z przyczyn zdrowotnych (choroby układu krążenia, choroby nowotworowe, choroby (zaburzenia) psychiczne, choroby układu kostno-stawowo-mięśniowego oraz choroby układu oddechowego). Działania profilaktyczne zostaną powiązane z profilaktyką trzeciorzędową, tj. rehabilitacją przeciwdziałającą dezaktywizacji zawodowej.
I tu znów pojawia się pytanie – co z okulistyką i reumatologią?
Ogólnikowo mówi się o wzmocnieniu roli POZ. „Planowane są działania w zakresie wzmocnienia dojrzałości placówek podstawowej opieki zdrowotnej do organizacji opieki koordynowanej. Opracowane i pilotażowo wdrożone zostaną nowe formy opieki koordynowanej z zakresu rehabilitacji oraz opieki dla kobiet w ciąży z cukrzycą. Działania będą skupione na wsparciu podstawowej opieki zdrowotnej, ambulatoryjnej opieki specjalistycznej oraz zdeinstytucjonalizowanych form opieki zdrowotnej, co przyczyni się do odwrócenia piramidy świadczeń oraz zwiększenia dostępności do opieki zdrowotnej”.
W dokumencie pojawia się hasło: „Dzięki sprawnie działającym podmiotom leczniczym zostanie wzmocniony potencjał całego sektora ochrony zdrowia”, przypominające hasła rodem z PRL.
Dokumenty programowe dotyczące unijnych funduszy spaja „Umowa Partnerstwa na lata 2021-2027”, która określa strategię wykorzystania funduszy europejskich w ramach polityk unijnych. W Umowie Partnerstwa czytamy, że kluczowym dokumentem w obszarze zdrowia na poziomie krajowym będzie polityka publiczna przygotowana przez Ministerstwo Zdrowia – Policy Paper dla obszaru zdrowia na lata 2021-2027 wraz z mapą potrzeb zdrowotnych oraz plany transformacji w obszarze zdrowia –zarówno na poziomie krajowym, jak i na poziomie regionalnym. Umowa Partnerstwa przewiduje m.in. działania na rzecz: wspierania dostępności do wysokiej jakości usług zdrowotnych, w szczególności w priorytetowych dziedzinach medycyny lub dziedzinach wynikających z potrzeb epidemiologicznych, zidentyfikowanych na poziomie kraju lub województwa.
Pytanie tylko w których priorytetowych dziedzinach medycyny – tych ze strategii „Zdrowa Przyszłość”, Rozporządzenia Ministra Zdrowia z dnia 30 czerwca 2020 r. w sprawie określenia priorytetowych dziedzin medycyny, czy może tych zdawkowo wymienionych w programach unijnych FEnIKS i FERS, a może z ministerialnych strategiach?
Bałagan, chaos i brak spójności – tak można podsumować cele dotyczące ochrony zdrowia ujęte w poszczególnych dokumentach. Każdy z nich stawia nacisk na nieco inne aspekty, wyznacza nieco inne priorytety, traktuje ochronę zdrowia z różnych perspektyw, skupiając się głównie na ocenie obecnej sytuacji i ogólnikach dotyczących przyszłości. Brakuje natomiast scalenia celów w całość, zunifikowania priorytetów, a bez tego trudno oczekiwać efektywnego wprowadzania ich w życie.